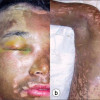
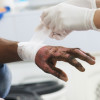
Kontraktur adalah salah satu komplikasi yang dapat terjadi setelah pasien mengalami luka bakar, sehingga pengobatan dan pencegahannya sangat penting dalam manajemen jangka menengah dan panjang luka bakar. Kontraktur adalah kondisi di mana kontraksi jaringan parut menyebabkan peningkatan kekakuan jaringan lunak sendi, seperti struktur periartikuler dan otot, yang berujung pada berkurangnya range of motion (ROM). Kontraktur dapat terjadi pada luka bakar derajat 2 dan derajat 3.[1-3]
Insidensi pasti kontraktur luka bakar tidak diketahui. Sebuah studi multicenter oleh Goverman et al melaporkan bahwa 33% pasien luka bakar menderita minimal satu kontraktur ketika masa perawatan selesai. Hasil ini ini serupa dengan studi lain yang melaporkan insidensi kontraktur pasca luka bakar sebesar 28-39%. Di antara pasien yang menderita kontraktur pada studi Goverman et al, terdapat rata-rata 3 kontraktur pada masing-masing pasien. Area yang sering terkena adalah sendi bahu, siku, pergelangan tangan, pergelangan kaki, dan lutut.[2]
Proses pembentukan parut dan kontraksi pada fase penyembuhan luka menyebabkan berkembangnya jaringan parut yang tebal dan kaku. Bila terbentuk pada area persendian, parut ini akan membatasi pergerakan dan menimbulkan gangguan fungsi. Hal ini akan berdampak pada kemampuan pasien melakukan aktivitas sehari-hari dan kualitas hidup pasien. Parut yang menebal juga menyebabkan gangguan penampilan bagi pasien. Kontraktur juga diasosiasikan dengan nyeri, gangguan tidur, dan timbulnya ulkus tekanan. Komplikasi sekunder lain misalnya penggunaan berlebihan (overuse) sendi yang berdekatan.[2,3,4,5]
Pencegahan Kontraktur Akibat Luka Bakar
Untuk mencegah kontraktur, perlu diketahui faktor-faktor yang mengarah pada pembentukannya. Pembentukan kontraktur dipengaruhi oleh beberapa faktor yaitu:
- Faktor terkait cedera : seperti luas, kedalaman, penyebab, dan lokasi luka bakar. Studi oleh Oosterwijk menemukan bahwa prevalensi kontraktur lebih banyak pada luka bakar akibat api. Selain itu, pembentukan parut patologis lebih umum terjadi pada area bertegangan tinggi seperti sendi dan permukaan yang mobil
- Faktor pasien : seperti genetik, etnis, warna kulit, usia, jenis kelamin, status nutrisi, dan Laki-laki, warna kulit lebih gelap, dan etnis Hispanik diasosiasikan dengan risiko kontraktur lebih tinggi. Adanya penyakit medis penyerta, neuropati, riwayat perawatan ICU jangka panjang, trauma inhalasi, lama rawat yang panjang, dan amputasi juga merupakan prediktor pembentukan kontraktur
- Faktor terkait manajemen : seperti jenis dan waktu penutupan luka, dasar luka, dan strategi pencegahan[2,4,5]
Manajemen faktor-faktor ini sangat penting untuk mencegah berkembangnya kontraktur. Meskipun tidak semua faktor tersebut dapat ditata laksana, identifikasi faktor-faktor risiko ini penting untuk menerapkan strategi pencegahan yang efektif bagi setiap pasien.[2]
Pembentukan parut dan kontraktur sangat tergantung pada faktor kedalaman luka dan waktu penyembuhan luka. Luka bakar superfisial (epidermal dan kedalaman parsial) yang menyembuh dalam 2 minggu akan menjalani reepitelialisasi dengan deformitas minimal. Sementara luka bakar dalam (full-thickness) yang menyembuh lebih dari 3 minggu akan rentan membentuk parut hipertrofik dan kontraktur.[4,6]
Salah satu upaya pencegahan kontraktur adalah dengan penutupan defek luka sedini mungkin. Minimalisasi inflamasi juga akan membatasi stimulasi fibroblas dan dengan demikian mengurangi proses kontraksi luka. Karena itu perawatan luka yang baik akan mengurangi risiko kontraktur. Pada luka bakar luas, eksisi tangensial jaringan nekrotik dan skin graft bertahap adalah metode optimal untuk mencegah parut patologis dan kontraktur. Posisi pascaoperasi dipertahankan untuk melawan potensi arah tarikan kontraktur.[4,6]
Perawatan Parut
Terdapat banyak metode perawatan yang dapat digunakan untuk mencegah terbentuknya kontraktur. Metode-metode ini dapat digunakan sebagai terapi kombinasi. Perawatan parut dilakukan selama tahap maturasi, yang lamanya berkisar 6 bulan hingga 5 tahun.[4,6]
Pressure Garment:
Pressure garment 24-30 mmHg yang dikenakan 23 jam per hari selama minimal 6 bulan hingga 2-3 tahun dapat mempercepat maturasi parut, mengurangi keluhan nyeri dan gatal, mengurangi tinggi parut, dan menurunkan risiko kontraktur. Mekanisme kerja pressure garment adalah penurunan produksi kolagen dan penyusunan ulang bundel kolagen melalui apoptosis miofibroblas, kerusakan iskemik sel, dan peningkatan aktivitas matriks metaloproteinase.[4,7]
Gel/Sheet Silikon:
Sheet silikon yang dikenakan setidaknya 12 jam per hari selama 3-6 bulan mempercepat maturasi parut, memperbaiki pigmentasi, vaskularisasi, konsistensi, dan mengurangi gatal. Mekanisme kerja mencakup peningkatan suhu parut, pembentukan medan listrik statis, hidrasi stratum korneum, penurunan kontraksi fibroblas, peningkatan apoptosis fibroblas, serta penurunan sel mast dan TGF-β2.[4]
Dressing:
Dressing tape digunakan untuk mengurangi tegangan tepi luka, misalnya pada parut luka pasca insisi. Tegangan tepi luka yang minimal akan menghasilkan parut yang optimal.[4] Selain itu, pasien dianjurkan menghindari paparan cahaya matahari untuk meminimalisir pembentukan parut patologis.[7]
Positioning dan Splinting
Kekuatan kontraksi cenderung menarik tubuh pasien ke posisi fetal. Bila posisi ini dibiarkan bertahan selama penyembuhan, akan terbentuk deformitas yang menetap. Karena itu, positioning dan splinting dianggap krusial untuk mencegah terbentuknya kontraktur pada sendi.
Positioning juga berfungsi untuk mengurangi edema, mempertahankan susunan sendi selama imobilisasi, membantu penyembuhan luka, meringankan tekanan, dan melindungi skin graft. Sendi diposisikan berlawanan dengan arah tarikan kontraktur yang mungkin terjadi, yaitu posisi “antideformitas”. Posisi ini akan menghasilkan dasar luka yang lebih luas dan membutuhkan modal rekonstruksi yang lebih besar, tetapi memiliki risiko kontraksi yang lebih kecil. Positioning dimulai sejak pasien dirawat (tidak lebih dari 2-3 minggu pasca manajemen bedah) dan dilanjutkan sepanjang fase maturasi parut hingga rehabilitasi pasca penyembuhan luka.[6-8]
Rekomendasi posisi pasien luka bakar antara lain:
- Kepala: di atas posisi jantung. Luka bakar dalam pada wajah dapat menyebabkan kekencangan mulut dan mikrostomia. Untuk mempertahankan bukaan mulut dapat digunakan orthotik pembuka mulut
- Leher: posisi di garis tengah (tanpa rotasi atau miring) antara netral (0 derajat) dan ekstensi 15 derajat
- Bahu: posisi abduksi 90 derajat dan fleksi horizontal 15-20 derajat
- Siku: ekstensi. Posisi 5-10 derajat dari ekstensi penuh untuk menghindari trauma sendi lebih jauh.
- Lengan bawah: posisi netral hingga supinasi sekitar 10 derajat
- Pergelangan tangan: posisi netral hingga ekstensi sekitar 10-15 derajat
- Tangan: sendi metakarpofalangeal digiti 2-5 fleksi sekitar 70-90 derajat, sendi interphalangeal ekstensi penuh. Ibu jari posisi kombinasi abduksi palmar dan radial pada sendi karpometakarpal dengan sendi metakarpofalangeal dan interphalangeal pada ekstensi penuh. Posisi tangan dielevasi
- Pinggang: posisi netral, tanpa rotasi, abduksi sekitar 10-15 derajat dari garis tengah
- Lutut: ekstensi. Posisi 3-5 derajat dari ekstensi penuh untuk menghindari kekencangan kapsul sendi
- Pergelangan dan telapak kaki: posisi netral (plantarfleksi/dorsifleksi 0 derajat, inversi/eversi 0 derajat)[7,8]
Positioning dapat dipertahankan dengan bantuan bantal, gulungan handuk, cushion, dan sling sesuai sarana dan prasarana yang tersedia di masing-masing fasilitas. Bila memungkinkan, pasien dapat diposisikan pronasi untuk melawan kecenderungan posisi fetal, mengurangi tekanan pada area sacrum atau skapula, dan membantu penyembuhan luka atau area skin graft pada sisi posterior tubuh. Pasien dengan risiko menderita ulkus tekanan harus direposisi setiap 2 jam ke posisi miring kiri atau kanan.[8]
Rekomendasi positioning dan splinting statis tidak didukung dengan studi yang memadai. Sebagian studi justru menyebutkan bahwa tegangan mekanik yang ditimbulkan splinting statis menginduksi transdiferensiasi fibroblas menjadi miofibroblas dan mengurangi gen proapoptosis, sehingga meningkatkan deposisi abnormal kolagen serta pembentukan parut hipertrofik dan kontraktur. Di sisi lain, sebuah studi menunjukkan peningkatan prevalensi kontraktur (>90%) pada pasien tanpa splinting atau dengan splinting < 6 bulan. Sementara pada kelompok yang menjalani splinting > 6 bulan menunjukkan prevalensi kontraktur lebih rendah yaitu 17%.[2,4,5]
Latihan ROM Aktif-Pasif dan Stretching
Manajemen ini mencakup pergerakan sendi-sendi individu secara siklik sesuai ROM yang memungkinkan. Pergerakan pasif untuk melatih ROM dapat dilakukan secara manual oleh fisioterapis ataupun tenaga kesehatan yang merawat pasien. Fisioterapi sebagai tahap rehabilitasi pasca penyembuhan luka dapat dilakukan sedini mungkin. Tujuan utama terapi ini adalah mempertahankan atau meningkatkan mobilitas sendi melalui peningkatan ekstensibilitas jaringan lunak sekitar sendi. Biasanya regimen pergerakan pasif diterapkan setiap hari dengan durasi beberapa menit untuk masing-masing sendi. Namun studi terkait efikasi pergerakan pasif untuk mencegah kontraktur masih terbatas.[2,3,4]
Protokol peregangan (stretching) intensif dilaporkan mampu menurunkan risiko kontraktur. Seperti halnya splinting, manajemen ini membutuhkan compliance pasien yang tinggi. Stretching dapat diaplikasikan dengan cast, splint, atau secara manual oleh fisioterapis. Pada regimen stretching yang menggunakan cast dan splint, perlu diwaspadai terjadinya efek samping seperti rasa baal, nyeri, bengkak, kerusakan kulit, memar, dan lepuh.[2,4,9]
Prinsip stretching adalah memberikan kekuatan lembut jangka panjang pada jaringan parut yang menyembuh minimal 6-8 jam per hari selama proses maturasi parut. Intensitas terapi ditentukan berdasarkan perubahan warna parut (menjadi pucat) dan nyeri yang dapat ditoleransi pasien. Prinsip utama terapi ditujukan pada pencapaian ROM, baru kemudian latihan kekuatan. Meskipun demikian, seperti halnya pergerakan pasif, studi terkait stretching tidak menunjukkan efek klinis yang bermakna bagi pencegahan kontraktur.[6,9]
Tata Laksana Kontraktur Akibat Luka Bakar
Tata laksana kontraktur dapat dibagi menjadi manajemen nonoperatif dan operatif. Seperti halnya pencegahan, manajemen kontraktur membutuhkan kerja sama multidisiplin antara dokter bedah plastik, orthopedi, rehabilitasi medik, perawat, dan pasien.
Manajemen Nonoperatif
Metode nonoperatif yang disebutkan sebelumnya sebagai cara pencegahan kontraktur dapat digunakan sebagai tata laksana, yaitu pressure garment, dressing silikon, dan masase. Namun, begitu kontraktur sudah berkembang, manajemen nonoperatif hanya memegang peranan kecil untuk memutarbalikkan proses pembentukan parut yang terjadi. Karena itu, metode nonbedah lebih diprioritaskan sebagai usaha pencegahan dan dapat dilakukan sampai fase maturasi parut selesai.[4,7]
Latihan ROM Aktif-Pasif:
Terapi ini bertujuan meningkatkan mobilitas sendi dengan meningkatkan ekstensibilitas jaringan lunak sekitar sendi. Namun tinjauan yang ada masih belum berhasil membuktikan efikasi pergerakan pasif sebagai tata laksana kontraktur.[3]
Stretching:
Goverman et al menyatakan bahwa stretching intensif tanpa penggunaan splinting menghasilkan perbaikan ROM signifikan pada pasien dengan kontraktur sendi pasca luka bakar. Penerapan kekuatan yang terus-menerus pada jaringan parut luka bakar yang matur akan menghasilkan pemanjangan jaringan, perubahan elastisitas, dan perbaikan ROM. Stretching lembut dalam jangka waktu panjang umumnya lebih mudah ditoleransi pasien. Namun seperti halnya latihan pergerakan pasif, studi terkait stretching tidak menunjukkan efek klinis yang bermakna terhadap mobilitas sendi yang mengalami kontraktur.[2,6,9]
Manajemen Operatif
Operasi diindikasikan pada kontraktur yang menimbulkan hambatan fungsional di mana terapi nonbedah tidak memberikan respon selama 2 bulan. Definisi hambatan fungsional dapat berbeda antar pasien, tergantung kebutuhan pribadi dan profesional yang bersangkutan. Hambatan tersebut juga dapat mencakup pertimbangan estetik.
Pada parut hipertrofik tanpa kontraktur yang menimbulkan gangguan fungsi, manajemen bedah ditunda hingga maturasi parut tercapai. Intervensi bedah dapat dilakukan lebih dini bila kontraktur menyebabkan hambatan pergerakan untuk menghindari kontraktur sekunder pada tendon dan sendi. Pada kasus demikian, ahli bedah harus menangani jaringan lunak dengan hati-hati serta mengaplikasikan hemostasis menyeluruh dan balutan kompresi pascaoperasi untuk meminimalisasi komplikasi yang biasa terjadi pada operasi untuk parut imatur, seperti gangguan penyembuhan luka, keberhasilan skin graft, dan pembentukan parut akibat hipervaskularitas jaringan parut imatur.[7]
Tindakan bedah diperlukan untuk melepas atau memberi orientasi ulang tarikan jaringan kontraktur atau untuk membuang jaringan fibrosis. Tujuan operasi adalah memperbaiki fungsi sendi dan memungkinkan mobilitas yang optimal. Teknik Z-plasty dapat digunakan untuk reorientasi atau menghilangkan tegangan. Bila dilakukan eksisi jaringan parut, defek yang ditimbulkan dapat ditutup dengan flap, skin graft, atau dermal substitute. Metode rekonstruksi tergantung pada beberapa variabel seperti lebar, lokasi, dan ekstensi parut, serta sarana dan prasarana yang tersedia. Manajemen nonoperatif, termasuk fisioterapi dan terapi okupasi, dilakukan pascaoperasi untuk menghasilkan parut yang optimal.[1,2,4]
Kesimpulan
Kontraktur adalah komplikasi yang dapat ditemukan setelah pasien mengalami luka bakar derajat 2 dan 3. Kontraktur dapat menyebabkan gangguan fungsi, gangguan penampilan, dan penurunan kualitas hidup.
Pencegahan kontraktur dapat dilakukan dengan perawatan parut, positioning dan splinting, serta latihan range of motion (ROM) aktif-pasif dan stretching. Sementara itu, tata laksana kontraktur dibagi menjadi tata laksana nonoperatif dan operatif. Tata laksana operatif dilaporkan memiliki kontribusi yang minim jika kontraktur sudah terjadi. Modalitas operatif diperlukan untuk melepas atau memberi orientasi ulang tarikan jaringan kontraktur atau untuk membuang jaringan fibrosis. Tujuan dari tindakan adalah untuk memperoleh fungsi sendi dan mobilitas yang optimal.